Трансплантация печени
 Трансплантация печени – это хирургическое лечение некоторых заболеваний печени, которое заключается в пересадке части или всего органа от донора к реципиенту (больному человеку).
Трансплантация печени – это хирургическое лечение некоторых заболеваний печени, которое заключается в пересадке части или всего органа от донора к реципиенту (больному человеку).
Впервые такая операция была произведена в США в 1963 году. Печень брали от мертвого донора, операция была успешно завершена. Только позднее, в 80-е года в Америке впервые осуществилась операция по пересадке печени от живого донора и зарекомендовала себя довольно хорошо, так как живые клетки печени способны интенсивно регенерировать (восстанавливаться) и даже небольшая часть печеночной паренхимы, может, со временем разрастись внутри реципиента до нормальных размеров полноценного органа.
На данный момент трансплантация печени занимает второе место в мире по пересадке органов. Большинство таких операций производится в Америке (США), Европе (Германия, Франция, Италия, Великобритания) и Азии (Индия).
8% от всех трансплантаций печени занимает такое заболевание, как аутоиммунный гепатит. 3% - атрезии желчных путей у детей. 7% - гепатоцеллюлярная карцинома. 8% - молниеносный цирроз печени. 74% - цирроз печени, 60%, от которого занимают хронические формы гепатита В и С.
Показания к трансплантации печени
- Первое место по показаниям к трансплантации печени занимает такое заболевание, как цирроз. Начальные стадии цирроза печени лечатся, используя консервативные и хирургические методы лечения, направленные на поддержания жизненно необходимых процессов в печени. При тяжелой степени цирроза, когда обратимо нарушаются функции внутренних органов (головного мозга, сердца, легких) и происходят массивные кровопотери, рекомендуют провести трансплантацию печени. При возникновении крайне тяжелой формы цирроза печени, когда в организме происходят уже необратимые изменения – трансплантация печени запрещена.
- У больных вирусными гепатитами В или С, которые являются хроническими и постепенно разрушают паренхиму печени трансплантация органа до сих пор остается открытым вопросом. Так как при носительстве таких вирусов пересадка печени помогает только на несколько лет, а затем здоровый донорский орган также поражается вирусным заболеванием.
- Злокачественные новообразования печени. Пересадка органа выполняется только при наличии обязательных условий:
- онкологический очаг небольших размеров;
- метастазы только в регионарные лимфатические узлы;
- отдаленных метастазов в лимфатические узлы нет;
- метастазов в другие органы и системы органов нет.
- Любые пороки развития печени, при здоровом организме в целом.
- Поликистоз печени – замещение здоровой паренхимы органа полостями, которые заполнены жидкостью. Пересадка печени происходит тогда, когда подтверждается невирусная причина данной патологии.
- Острая печеночная недостаточность, которая произошла на фоне отравления здорового ранее организма.
- Болезни накопления:
- Болезнь Вильсона-Коновалова – нарушение обмена меди в организме и постепенное ее накопление в здоровых тканях печени, которое приводит к полной утрате функций органа.
- Гемохроматоз – нарушение обмена железа в организме и накопление его в паренхиме печени. Трансплантация печени таким пациентам жизненно необходима и чем раньше произведена операция, тем лучше будет прогноз для жизни и трудоспособности у пациента.
Противопоказания к трансплантации печени
Все противопоказания объединяет, то, насколько хорошо пройдет операция, и какая будет продолжительность жизни у данного конкретного больного. У практически здорового, молодого пациента есть все предпосылки хорошо перенести операцию и послеоперационный период. Но если в организме происходят какие-то необратимые процессы, кроме заболевания печени, то естественно, ни о какой пересадке не может идти речь. Так как это не только не спасет жизнь человеку, а еще и в большей мере навредит ему.
Абсолютные противопоказания:
- наличие вирусных инфекций в организме (герпес, мононуклеоз, вирус Эбштейна-Барр, ВИЧ (вирус иммунодефицита человека), СПИД (синдром приобретенного иммунодефицита), сепсис);
- алкоголизм, наркомания;
- гепатоцеллюлярная карцинома с отдаленными метастазами;
- злокачественный процесс любой локализации в терминальной стадии;
- злокачественная артериальная гипертензия;
- инсульты, инфаркты в анамнезе;
- хроническая сердечная недостаточность;
- хроническая почечная недостаточность;
- поликистоз почек;
- болезни бронхолегочной системы в стадии декомпенсации;
- болезни эндокринной системы (сахарный диабет, гипотиреоз, тиреотоксический зоб, феохромоцитома, ожирение);
- пороки развития каких-либо органов и систем, сокращающие жизнь пациенту;
- наследственные и приобретенные болезни крови.
Относительные противопоказания:
- возраст более 80-ти лет;
- наличие тромбоза вен брюшной полости (брыжеечных вен, портальной или нижней полой вены);
- уже проведенные оперативные вмешательства на печени.
Донорство печени
Печень может быть взята от двух типов доноров: живых или мертвых. Намного перспективней на данном этапе развития медицины является трансплантация печени от живых доноров, но и от второго варианта пока не ушли из-за того, что очень тяжело найти совместимый материал, если у пациента нет родственников или они не подходят на роль доноров.
Живой донор – это здоровый человек, который добровольно отдает часть своей печени реципиенту. Живыми донорами всегда выступают родственники.
Пересадка печени от живого донора
- Донором выступает родственник до 4-го колена включительно.
- Минимальный разрешенный возраст для донора 18-ть лет.
- Донор и реципиент должны быть совместимы по группе крови, резус-фактору и тканевой принадлежности. Такого рода совместимость проверяется непосредственно в стационаре перед операцией. Если какие-то пункты совместимости не отвечают требованиям, ищется другой донор.
- От живого донора пересаживают только часть печени, обычно правую долю, так как еще легче изъять из организма донора.
После такой операции печень хорошо приживается, плюсом также является меньшая стоимость, для того чтобы получить материал для трансплантации необходимо только согласие родственника.
Мертвый донор – это человек, который в ходе заболевания головного мозга (чаще всего во время аварии или ДТП) находится в коме. После того как фиксируют смерть головного мозга искусственную вентиляцию легких и сердечную деятельность не прекращают. Из организма изымают печень, которая может храниться от 12-ти до 15-ти часов, и готовят реципиента к операции.
Для того чтобы можно было взять печень у такого донора необходимо либо его прижизненное разрешение, либо разрешение его ближайших родственников, которые в первые часы после смерти должны принять такое решение.
Пересадка печени от мертвого донора
- После смерти потенциального донора ищут совместимого с ним реципиента, обычно для облегчения поиска существуют базы данных с указанием всех видов совместимости.
- Реципиенту пересаживают всю печень целиком.
- Операция должна произойти не позже 15 часов от регистрации смерти головного мозга донора.
 Пересадка печени от мертвого пациента одна из самых дорогостоящих операций в мире, на саму операцию, тесты по совместимости, транспортировку органа, срочность (15 часов), работу персонала и помощь в послеоперационном периоде в среднем тратится 21 900$.
Пересадка печени от мертвого пациента одна из самых дорогостоящих операций в мире, на саму операцию, тесты по совместимости, транспортировку органа, срочность (15 часов), работу персонала и помощь в послеоперационном периоде в среднем тратится 21 900$.
Биоинженерная печень
Начиная с 2010 года в Америке, в Штатах ведутся микробиологические исследования, целью которых является вырастить из биологического материала, а именно из стволовых клеток – печень. На данном этапе у ученых получилось создать биокаркас и заселить его недифференцированными клетками, из которых начинают произрастать гепатоциты – клетки печени.
Подготовка к трансплантации печени
 Лабораторные обследования донора и реципиента:
Лабораторные обследования донора и реципиента:
- ОАК (общий анализ крови);
- ОАМ (общий анализ мочи);
- RW (реакция Вассермана) – анализ крови на сифилис;
- Анализ крови на маркеры вирусного гепатита В и С;
- Коагулограмма – анализ свертываемости крови;
 Липидограмма – определение уровня холестерина и его фракций в крови;
Липидограмма – определение уровня холестерина и его фракций в крови;- Печеночные пробы;
- Биохимический анализ крови;
- Электролиты крови;
- Анализ на ВИЧ, СПИД.
Инструментальные обследования донора и реципиента:
 ЭКГ (электрокардиография);
ЭКГ (электрокардиография);- Рентгенография грудной полости или ФЛГ (флюорография);
- УЗИ брюшной полости.
Консультации специалистов:
- Терапевт;
- Эндокринолог;
- Кардиолог;
- Дерматовенеролог;
- Гинеколог для женщин.
Обследование на совместимость донора и реципиента:
 Анализ крови на группу и резус-фактор;
Анализ крови на группу и резус-фактор;- Анализ крови на главный комплекс гистосовместимости.
На поверхности клеток организма содержаться белковые комплексы (гены) в которых закодирована наследственная информация. Главным из данных генов является отрезок в 6-й паре хромосом и исторически называется человеческий лейкоцитарный антиген – HLA-антиген (Human Leucocyte Antigen).
Комплексы данного гена по 6-й паре хромосом, взятых от донора, и от реципиента сравнивают между собой и если они совместимы, то трансплантация печени возможна.
За несколько дней до проведения операции необходимо соблюдать диету, есть небольшими порциями легко усваиваемую пищу. В день операции употребление пищи и воды запрещено.
Пациентам в дооперационном периоде помимо рациона необходимо контролировать температурный режим, сердцебиение, артериальное давление и вес.
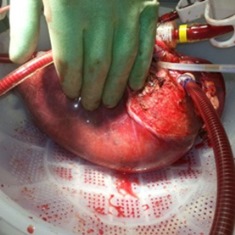 Самыми лучшими по статистике клиниками по трансплантации печени являются центры в США и Германии.
Самыми лучшими по статистике клиниками по трансплантации печени являются центры в США и Германии.
Ход операции
При взятии печени из трупа – выполняется срединная лапаротомия (разрез от грудины до лобка по центру передней брюшной стенки), отсекается желчный пузырь и сосуды. Печень из брюшной полости перекладывают в специальный раствор для консервации.
При взятии печени от живого донора выполняется разрез в правом подреберье и отсекается часть обычно правой доли печени (резекция печени) со своими сосудами и желчным протоком.
Операция у реципиента
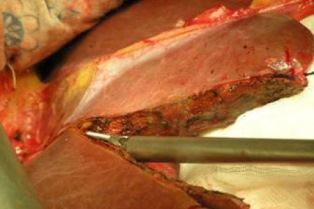 На передней стенке брюшной полости выполняется L-образный разрез и в поле операционной раны выводится печень. При помощи специальных приборов орган обескровливается и удаляется (гепатэктомия). После этого сначала формируются анастомозы (соединения) между донорской надпеченочной полой веной и нижней полой веной реципиента, затем между портальной веной донорской печени и портальной веной реципиента, а после сшивают между собой печеночные артерии и желчные протоки.
На передней стенке брюшной полости выполняется L-образный разрез и в поле операционной раны выводится печень. При помощи специальных приборов орган обескровливается и удаляется (гепатэктомия). После этого сначала формируются анастомозы (соединения) между донорской надпеченочной полой веной и нижней полой веной реципиента, затем между портальной веной донорской печени и портальной веной реципиента, а после сшивают между собой печеночные артерии и желчные протоки.
Когда анастомозы сформированы печень укрепляют искусственно при помощи связочного аппарата в правом подреберье. Ставят дренажи. Послеоперационную рану ушивают. И с первого дня назначают поддерживающее лечение для того чтобы организм перестал отторгать чужеродную ткань.
Средняя продолжительность операции 7 – 8 часов.
Статистика
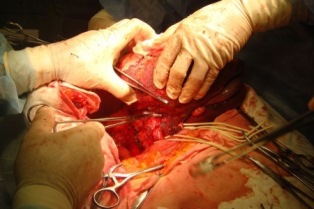 Прогноз для жизни и трудоспособности больных после трансплантации печени благоприятный, с каждым годом усовершенствуются оперативные методы, препараты в послеоперационном периоде и облегчается поиск доноров. На данный момент пятилетняя выживаемость больных после пересадки органа до 45 лет повысилась до 83 %, а десятилетняя выживаемость таких пациентов повысилась до 66%. После 60-ти лет пятилетняя выживаемость составляет 50%.
Прогноз для жизни и трудоспособности больных после трансплантации печени благоприятный, с каждым годом усовершенствуются оперативные методы, препараты в послеоперационном периоде и облегчается поиск доноров. На данный момент пятилетняя выживаемость больных после пересадки органа до 45 лет повысилась до 83 %, а десятилетняя выживаемость таких пациентов повысилась до 66%. После 60-ти лет пятилетняя выживаемость составляет 50%.
Возможные осложнения
Осложнения, возникающие в ходе операции:
- кровотечение;
- инфицирование послеоперационной раны;
- несоответствие трансплантата.
Осложнения, возникающие в послеоперационный период:
- Первичное не функционирование трансплантата печени. Это довольно редкое осложнение, которое безотлагательно требует проведения повторной операции.
- Иммунные проблемы. Иммунный ответ организма реципиента настолько сильный, что, несмотря на проводимое лечение иммуносупрессорами невозможно остановить разрушение паренхимы трансплантированной печени.
- Отсроченные кровотечения, развивающиеся из-за нарушений в системе свертываемости крови.
- Сосудистые осложнения: тромбозы, стенозы вороной, нижней полой или печеночных вен.
Жизнь после трансплантации печени
Трансплантация печени радикально продлевает и улучшает качество жизни по сравнению с состоянием острой или хронической печеночной недостаточности, которая была у пациента.
Однако это не изменяет того, что ежедневно необходимо принимать лекарственные препараты, которые не очень хорошо переносятся организмом, вызывая нарушения аппетита, тошноту, боли в желудочно-кишечном тракте и пр. Также пациентам после операции необходимо один раз в неделю сдавать анализы и посещать врачей (хирурга, гастроэнтеролога, кардиолога, терапевта). При условии положительного послеоперационного течения, без наличия отторжения донорской печени необходимо стационарное лечение не менее 2-х раз в год.
Диета, режим питья
 После операции необходимо пожизненно придерживаться диеты, которая должна облегчить нагрузку для печени, но также и обеспечить все потребности организма в жирах, белках, углеводах и витаминах.
После операции необходимо пожизненно придерживаться диеты, которая должна облегчить нагрузку для печени, но также и обеспечить все потребности организма в жирах, белках, углеводах и витаминах.
- Питание должно быть сбалансированным, частым (8 раз в сутки) и отличаться небольшими порциями.
- Употребление жидкости должно быть умеренным.
- Разрешаются нежирные сорта рыбы, мяса птицы, говядина в отварном или запеченном виде, овощные супы, крупы (рисовая, гречневая, овсяная), небольшое количество макаронных изделий, тушеные или отварные овощи, кисломолочные продукты, яйца, хлеб, некрепкий чай, морсы, соки, диетические хлебцы или сухое нежирное печенье.
- Запрещаются жирные, острые, жареные блюда, консервы, консервация, соленья, копченые продукты, шоколад, цельное молоко, какао, кофе, алкоголь, газированные напитки, выпечка, торты.
Обследования
Для того чтобы определить состояние организма в целом и работу донорской печени необходимо еженедельно проходить обследование, которое заключает в себя сдачу лабораторных анализов и прохождение инструментального исследования.
Пациентам после трансплантации печени назначаются такие лабораторные анализы, как:
- Общий анализ крови, в котором определяется воспалительный процесс, степень анемии и возможное отторжение органа.
- Общий анализ мочи, в котором определяется работа почек и степень воспалительного процесса в целом.
- Печеночные пробы, которые позволяют увидеть работу печени.
- Биохимические анализы крови, которые показывают накопительную и синтезирующую функцию печени, а также как орган выполняет детоксикационную функцию.
Инструментальные обследования:
- УЗИ печени, желчного пузыря и сосудов для определения кровотока в органах и организации работы желчного пузыря и желчевыводящих проток.
Лечение в послеоперационном периоде
Пациентам после операции показан прием антибактериальных препаратов, вливание физиологических растворов или кровезаменителей при массивной кровопотере, антикоагулянтов, сорбентов и витаминов, но главными являются иммуносупрессивные препараты, которые подавляют иммунную систему реципиента и принимаются пожизненно.
Иммуносуперессивные препараты подавляют такой эффект, как отторжение донорского органа.
Реакция отторжения трансплантата – это реакция организма реципиента на донорский орган, который является чужеродным для него.
Различают:
- Молниеносное отторжение, которое развивается в первые секунды операции по пересадке печени. При таком осложнении реципиенту требуется новая печень от другого донора.
- Острое отторжение развивается спустя несколько недель после операции.
- Хроническое отторжение развивается через несколько месяцев после операции.
 С острым и хроническим отторжением борется, используя иммуносупрессивные препараты.
С острым и хроническим отторжением борется, используя иммуносупрессивные препараты.
Для снижения рисков отторжения проводится тест на совместимость тканей донора и реципиента, который включает в себя подбор совместимости по АВО – это резус-фактор и группа крови и по системе главного комплекса гистосовместимости (МНС) который включает в себя 6-ть признаков. Считается, что совпадение ткани донора и реципиента хотя бы по 5-ти из 6-ти главных признаков – залог успешной трансплантации. Если совпадает только 3 признака – трансплантацию не проводят. Но, не смотря на полное совпадение по системе АВО и МНС назначаются иммуносупрессивные препараты.
Иммуносупрессивные препараты направлены на угнетение иммунной системы реципиента, чтобы та, в свою очередь, не смогла разрушать чужеродный донорский орган.
- Азатиоприн (Имуран) относится к группе иммунодепрессантов. Снижает количество Т-лимфоцитов в крови и тормозит пролиферацию иммунных клеток, и способствует гипоплазии лимфоидной такни.
- Микофенолата мофетил (СеллСепт,Майсепт, Супреста) относится к группе иммунодепрессантов. Угнетает пролификацию лимфоцитов и ощутимо снижает уровень В-лимфоцитов в крови.
- Преднизолон (Декортин, Медопред, Преднизол, Солю-Декортин) относится к группе кортикостероидов, обладает противовоспалительным, иммуносупрессивным и противошоковым действием. Иммуносупрессивный эффект основан на инволюции лимфоидной такни и лимфопении в крови за счет активного снижения количества Т- и В-лимфоцитов.
- Циклоспорин (Консупрен, Оргаспорин, Рестасис, Сандиммун, Циклорал, Экорал) относится к группе иммунодепрессантов. Нарушает пролиферацию Т-лимфоцитов, которые напрямую участвуют в реакции отторжения трансплантата.
- Такролимус (Програф, Адваграф, Протопик, Рединесп, Такропик, Такросел) – иммунодепрессант, подавляет пролиферацию лимфоцитов, Т- и В-лейкоцитов, лимфокинных генов, которые принимают участие в реакции отторжения трансплантата.
 Прием иммуносупрессивных препаратов сопровождается частыми инфекциями вирусной, бактериальной, грибковой и протозойной этиологии, как что нужно быть предельно внимательными, одевается по погоде, не переохлаждаться, исключить общение с больными людьми. Любая инфекция в организме усугубляет течение послеоперационного периода.
Прием иммуносупрессивных препаратов сопровождается частыми инфекциями вирусной, бактериальной, грибковой и протозойной этиологии, как что нужно быть предельно внимательными, одевается по погоде, не переохлаждаться, исключить общение с больными людьми. Любая инфекция в организме усугубляет течение послеоперационного периода.